PDM21 メンバーズブログ(2024.2.23)その2
前回の第一症例に関する、参考症例です。
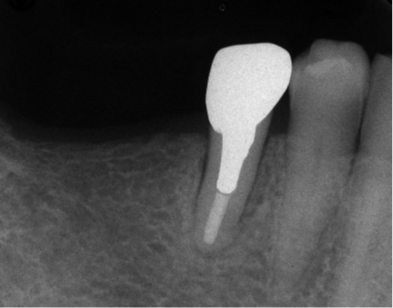
写真は別な患者様の歯牙移植時に撮影したものですが(参考症例)、このように上顎洞粘膜が露出した状態まで移植窩形成用バーとピエゾにて移植窩を形成し、ここから上顎洞粘膜を剥離しながら上に持ち上げて歯牙移植を行いました。残念ながら治療終了後しばらくして未来院となってしまい経過が追えていませんが、またお元気な姿でご来院してくださることを願っております。
2019年3月、5年ぶりの来院で右下奥に噛むと痛みがあるとのことでした。元々
76 に片側の義歯が装着されていましたが、鉤歯である5 に歯根破折を起こしていました。接着再植による保存治療は可能でしたが、第一症例と同様義歯の鉤歯でしたので6 インプラント、5 接着再植という治療も一案でした。しかしながら本ケースは対合歯のない8 がありましたので5 は抜歯し、6 部に歯牙移植を行って⑥5④ ブリッジとする治療をご提案しました(5 を保存することも勿論可能でしたが、患者様の経済的なご負担も考慮し最終的にブリッジで行うことにしました)。
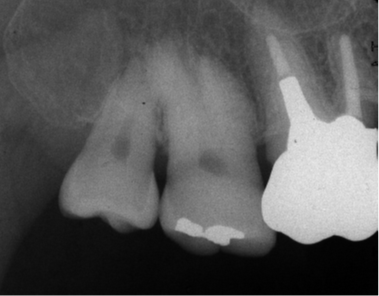
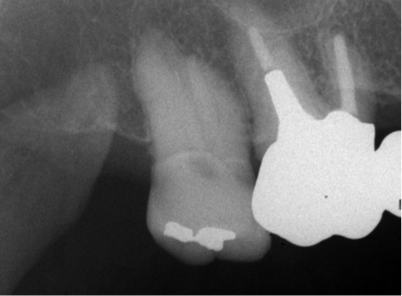
しかしながらCT撮影を行ったところ6 の移植床は骨幅が4.4mmとインプラントですらそのままでは入れられない骨幅でした(顎堤の状態をみてある程度予測はしていました)。移植のドナー歯である8 はやや小ぶりで歯頚部での頬舌径が6mmでしたのでスプリットクレスト(ピエゾによる骨切り)+ボーンスプレッディング(このケースはクレストコントロールという器具を用いて、2mm骨幅を広げました)により歯牙移植を行うことができました。右下にブリッジが装着されたことで義歯を回避することができ、患者さんからはとても喜ばれました。そして「もっと早く提案してくれたら良かったのに」とも言われました (-_-;)。
現在5年が経過していますが、3ヵ月毎のメインテナンスを継続され、口腔内はしっかりプラークコントロールされて移植歯の経過も良好です。